2018-04-18 00:49:25
ΠΕΝΝΥ ΜΠΟΥΛΟΥΤΖΑ - kathimerini.gr
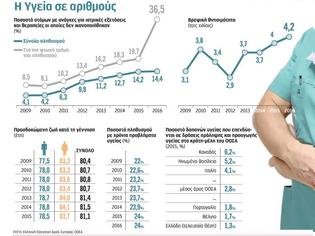
Σκληρό αποτύπωμα αφήνει η συνεχιζόμενη δημοσιονομική κρίση στο πιο «ευαίσθητο δεδομένο», στην υγεία των Ελλήνων. Τα πιο πρόσφατα στοιχεία δείχνουν για πρώτη φορά με τόση ένταση πραγματική επιδείνωση των δεικτών υγείας στη χώρα μας, όσον αφορά τη βρεφική θνησιμότητα, το προσδόκιμο επιβίωσης κ.ά., και κυρίως την αδυναμία του συστήματος υγείας να καλύψει τις ανάγκες του φτωχότερου τμήματος του πληθυσμού. Τουλάχιστον ένας στους τρεις αδύναμους οικονομικά Ελληνες δεν έχει πρόσβαση στις υπηρεσίες υγείας.
Σύμφωνα με πρόσφατα στοιχεία της Ελληνικής Στατιστικής Αρχής, το ποσοστό των Ελλήνων με ανάγκες για εξετάσεις και θεραπεία οι οποίες δεν ικανοποιήθηκαν με βασικότερο λόγο το οικονομικό κόστος, παρουσιάζει συνεχή αύξηση στα χρόνια της κρίσης: το 2016 ένας στους επτά Ελληνες και συγκεκριμένα το 14,4% δεν απευθύνθηκε σε υπηρεσίες υγείας παρότι το είχε ανάγκη, όταν το 2014 το σχετικό ποσοστό ήταν 12,7%, το 2012 9,9% και το 2010 4,2%.
Συνεχής αύξηση
Το άκρως ανησυχητικό είναι ότι το 2016 σχεδόν διπλασιάστηκε σε σχέση με το 2015, το ποσοστό των φτωχών Ελλήνων –όσων ανήκουν στο φτωχότερο 20% του πληθυσμού– οι οποίοι αν και είχαν ανάγκη για εξετάσεις ή θεραπεία δεν απευθύνθηκαν σε υπηρεσίες υγείας. Το 2015, το σχετικό ποσοστό ήταν 19,7% και το 2016 έφτασε το 36,5%. Αξίζει να σημειωθεί ότι στην αρχή της κρίσης το αντίστοιχο ποσοστό για το πιο φτωχό με βάση το εισόδημά του τμήμα της κοινωνίας ήταν 8,5%. Το παράδοξο είναι ότι ο συγκεκριμένος δείκτης παρουσίασε βελτίωση στα πιο εύρωστα οικονομικά τμήματα του πληθυσμού: 12% όσων ανήκαν το 2016 σε μια μεσαία οικονομική «κλίμακα» με βάση το εισόδημά τους δεν απευθύνθηκαν σε υπηρεσία υγείας ενώ το είχαν ανάγκη, έναντι 15,1% το 2015. Το αντίστοιχο ποσοστό στο πιο «πλούσιο» τμήμα του πληθυσμού μειώθηκε από το 6,7% στο 2%.
Για «ταξική μεροληψία εις βάρος των φτωχών» κάνει λόγο ο ομότιμος καθηγητής Οικονομικών της Υγείας Γιάννης Κυριόπουλος. Οπως σημειώνει στην «Κ», «η υγειονομική κάλυψη των ανασφάλιστων “δεν μπορεί να δουλέψει”. Ναι μεν έχει θεσμοθετηθεί, αλλά η πραγματικότητα είναι ότι οι παραπληρωμές είναι εκ των ων ουκ άνευ προϋπόθεση για να έχει κάποιος πρόσβαση σε υπηρεσίες υγείας, ακόμα και εάν είναι ασφαλισμένος. Μπορεί μέσα στην κρίση, οι ιδιωτικές δαπάνες υγείας των νοικοκυριών να έχουν μειωθεί ως ποσό, ωστόσο έχουν αυξηθεί σε εύρος. Δηλαδή πληρώνουν λιγότερα, αλλά σε περισσότερα σημεία του συστήματος υγείας. Αυτό απειλεί το 20% του πληθυσμού που είναι πιο ευάλωτο λόγω φτώχειας».
Αξίζει να σημειωθεί ότι ένα στα τρία ευρώ που δαπανώνται στη χώρα μας για την αγορά φροντίδας υγείας προέρχεται απευθείας από τα νοικοκυριά, τα οποία το 2016 πλήρωσαν από το υστέρημά τους για υπηρεσίες υγείας 5,057 δισ. ευρώ. Σύμφωνα με τα στοιχεία του υπουργείου Υγείας, πέρυσι από τους 2.162.000 ανασφάλιστους στη χώρα μας, οι 840.000 έκαναν δωρεάν χρήση υπηρεσιών του δημόσιου συστήματος υγείας. Συνταγογραφήθηκαν σε ανασφάλιστους φάρμακα αξίας 165 εκατ. ευρώ και εργαστηριακές εξετάσεις αξίας 56 εκατ. ευρώ, ενώ τους παρασχέθηκαν ιατρικές υπηρεσίες αξίας 185 εκατ. ευρώ.
Μικρή μεν αλλά σταθερή αύξηση καταγράφεται στα χρόνια της κρίσης στο ποσοστό των ατόμων με χρόνια προβλήματα υγείας. Το 2016, το ποσοστό αυτό ανέρχεται στο 24%, έναντι 23,2% το 2011 και 22,1% το 2008. Πιο ανησυχητική είναι, ωστόσο, η εξέλιξη της βρεφικής θνησιμότητας, η οποία, όπως σημειώνει ο κ. Κυριόπουλος, αποτελεί έναν δείκτη κοινωνικής και οικονομικής ανάπτυξης μιας χώρας. Από το 2012 καταγράφεται συνεχής αύξηση της βρεφικής θνησιμότητας από 2,90 τοις χιλίοις στο 4,20 τοις χιλίοις. Την τελευταία δεκαετία, η βρεφική θνησιμότητα ήταν στο χαμηλότερο σημείο το 2008 με 2,70 τοις χιλίοις. Πάνω από 4 τοις χιλίοις καταγράφηκε μόνο τα έτη 2015 και 2016. Το 2015 για πρώτη φορά καταγράφεται σαφής μείωση του προσδόκιμου επιβίωσης κατά τη γέννηση στη χώρα μας, τόσο στους άνδρες όσο και στις γυναίκες. Το 2015, σύμφωνα με τα στοιχεία της ΕΛΣΤΑΤ, μειώθηκε σε σχέση με το 2014 το προσδόκιμο επιβίωσης από τα 78,8 έτη στα 78,5 έτη στους άνδρες και από τα 84,1 έτη στα 83,7 έτη στις γυναίκες, ενώ στο σύνολο του πληθυσμού μειώθηκε από 81,5 έτη σε 81,1 έτη.
Το προσδόκιμο επιβίωσης
«Πίσω από την αύξηση της βρεφικής θνησιμότητας, συνήθως κρύβεται μείωση των επισκέψεων των εγκύων σε γυναικολόγο πριν από τον τοκετό. Και ενώ έως πρόσφατα είχαμε μια επιβράδυνση του ρυθμού αύξησης του προσδόκιμου επιβίωσης, τώρα και μάλιστα εν καιρώ ειρήνης, βλέπουμε υποχώρηση αυτού του δείκτη», σημειώνει ο κ. Κυριόπουλος.
Σχολιάζοντας συνολικά την επιδείνωση των δεικτών υγείας του ελληνικού πληθυσμού, ο καθηγητής τονίζει πως «το ερώτημα είναι εάν πρόκειται για ΣΥΡΙΖΑ effect, δηλαδή δεν ελήφθησαν εγκαίρως μέτρα για να προλάβουν αυτή την εξέλιξη, εάν πρόκειται για τη σωρευτική επίδραση της κρίσης από το 2008 έως σήμερα, ή ο συνδυασμός και των δύο».
Και συνεχίζει, «ο ελληνικός πληθυσμός βρίσκεται πάνω στη βόμβα της παχυσαρκίας, της έλλειψης φυσικής άσκησης και του καπνίσματος, τα οποία ευθύνονται για το 75-80% της νοσηρότητας. Σε αυτούς τους παράγοντες έχουν προστεθεί εν μέσω κρίσης και το στρες, η ανεργία, τα χρέη και ο δανεισμός και τα οποία αποδεδειγμένα προκαλούν επιβάρυνση σε καρδιαγγειακά και άλλα χρόνια νοσήματα. Επειδή οι οικονομικοί πόροι είναι περιορισμένοι, η μόνη αντίδραση σε αυτήν την κατάσταση μπορεί να είναι η εφαρμογή μέτρων δημόσιας υγείας και μια σωστά οργανωμένη Πρωτοβάθμια Φροντίδα Υγείας, με κατάλληλα εκπαιδευμένους γιατρούς για να διαχειριστούν τις σύγχρονες απειλές. Με λίγα λόγια, χρειάζεται μια ισορροπία ανάμεσα στο cure (θεραπεία) και στο care (φροντίδα) με λίγο περισσότερη έμφαση στο δεύτερο. Και σήμερα ο γιατρός δεν έχει εκπαιδευθεί στην παροχή φροντίδας αλλά σε μια πιο τεχνολογική προσέγγιση της ασθένειας».
Τελευταίοι σε δαπάνες για πρόληψη
Ουραγός στις δαπάνες για δράσεις πρόληψης και προαγωγής της υγείας είναι η χώρα μας. Σύμφωνα με σχετικό έγγραφο εργασίας που δημοσιοποίησε ο ΟΟΣΑ, η Ελλάδα είναι η χώρα που επένδυσε μόλις το 1,3% των δαπανών υγείας σε δράσεις πρόληψης (30 δολάρια ετησίως κατά κεφαλήν δαπάνη), ποσοστό που είναι το χαμηλότερο μεταξύ των χωρών-μελών του ΟΟΣΑ. Εξίσου χαμηλά –κάτω από το 2%– βρίσκονται το Βέλγιο και η Πορτογαλία, ενώ στον αντίποδα είναι ο Καναδάς (6,2%), –όπου η ετήσια κατά κεφαλήν δαπάνη για την πρόληψη αγγίζει τα 300 δολάρια–, το Ηνωμένο Βασίλειο (5,2%) και η Ιταλία (4,1%). Κατά μέσον όρο, οι χώρες-μέλη του ΟΟΣΑ επενδύουν το 2,8% των δαπανών υγείας (130 δολάρια ετήσια κατά κεφαλήν δαπάνη) για δράσεις πρόληψης και προαγωγής υγείας –εκ των οποίων η πλειονότητα αφορά σε προγράμματα παρακολούθησης της κατάστασης της υγείας, όπως τσεκ απ και οδοντιατρικές εξετάσεις– ποσοστό πολύ χαμηλό με δεδομένο ότι οι δράσεις αυτές μπορούν να βελτιώσουν το επίπεδο υγείας του πληθυσμού με σχετικά χαμηλό κόστος. Αξίζει να σημειωθεί ότι στην Ελλάδα από το μικρό ποσό που δαπανάται για δράσεις πρόληψης και προαγωγής υγείας, περίπου το 40% κατευθύνεται για τη διενέργεια επιδημιολογικών μελετών...
medispin
Σκληρό αποτύπωμα αφήνει η συνεχιζόμενη δημοσιονομική κρίση στο πιο «ευαίσθητο δεδομένο», στην υγεία των Ελλήνων. Τα πιο πρόσφατα στοιχεία δείχνουν για πρώτη φορά με τόση ένταση πραγματική επιδείνωση των δεικτών υγείας στη χώρα μας, όσον αφορά τη βρεφική θνησιμότητα, το προσδόκιμο επιβίωσης κ.ά., και κυρίως την αδυναμία του συστήματος υγείας να καλύψει τις ανάγκες του φτωχότερου τμήματος του πληθυσμού. Τουλάχιστον ένας στους τρεις αδύναμους οικονομικά Ελληνες δεν έχει πρόσβαση στις υπηρεσίες υγείας.
Σύμφωνα με πρόσφατα στοιχεία της Ελληνικής Στατιστικής Αρχής, το ποσοστό των Ελλήνων με ανάγκες για εξετάσεις και θεραπεία οι οποίες δεν ικανοποιήθηκαν με βασικότερο λόγο το οικονομικό κόστος, παρουσιάζει συνεχή αύξηση στα χρόνια της κρίσης: το 2016 ένας στους επτά Ελληνες και συγκεκριμένα το 14,4% δεν απευθύνθηκε σε υπηρεσίες υγείας παρότι το είχε ανάγκη, όταν το 2014 το σχετικό ποσοστό ήταν 12,7%, το 2012 9,9% και το 2010 4,2%.
Συνεχής αύξηση
Το άκρως ανησυχητικό είναι ότι το 2016 σχεδόν διπλασιάστηκε σε σχέση με το 2015, το ποσοστό των φτωχών Ελλήνων –όσων ανήκουν στο φτωχότερο 20% του πληθυσμού– οι οποίοι αν και είχαν ανάγκη για εξετάσεις ή θεραπεία δεν απευθύνθηκαν σε υπηρεσίες υγείας. Το 2015, το σχετικό ποσοστό ήταν 19,7% και το 2016 έφτασε το 36,5%. Αξίζει να σημειωθεί ότι στην αρχή της κρίσης το αντίστοιχο ποσοστό για το πιο φτωχό με βάση το εισόδημά του τμήμα της κοινωνίας ήταν 8,5%. Το παράδοξο είναι ότι ο συγκεκριμένος δείκτης παρουσίασε βελτίωση στα πιο εύρωστα οικονομικά τμήματα του πληθυσμού: 12% όσων ανήκαν το 2016 σε μια μεσαία οικονομική «κλίμακα» με βάση το εισόδημά τους δεν απευθύνθηκαν σε υπηρεσία υγείας ενώ το είχαν ανάγκη, έναντι 15,1% το 2015. Το αντίστοιχο ποσοστό στο πιο «πλούσιο» τμήμα του πληθυσμού μειώθηκε από το 6,7% στο 2%.
Για «ταξική μεροληψία εις βάρος των φτωχών» κάνει λόγο ο ομότιμος καθηγητής Οικονομικών της Υγείας Γιάννης Κυριόπουλος. Οπως σημειώνει στην «Κ», «η υγειονομική κάλυψη των ανασφάλιστων “δεν μπορεί να δουλέψει”. Ναι μεν έχει θεσμοθετηθεί, αλλά η πραγματικότητα είναι ότι οι παραπληρωμές είναι εκ των ων ουκ άνευ προϋπόθεση για να έχει κάποιος πρόσβαση σε υπηρεσίες υγείας, ακόμα και εάν είναι ασφαλισμένος. Μπορεί μέσα στην κρίση, οι ιδιωτικές δαπάνες υγείας των νοικοκυριών να έχουν μειωθεί ως ποσό, ωστόσο έχουν αυξηθεί σε εύρος. Δηλαδή πληρώνουν λιγότερα, αλλά σε περισσότερα σημεία του συστήματος υγείας. Αυτό απειλεί το 20% του πληθυσμού που είναι πιο ευάλωτο λόγω φτώχειας».
Αξίζει να σημειωθεί ότι ένα στα τρία ευρώ που δαπανώνται στη χώρα μας για την αγορά φροντίδας υγείας προέρχεται απευθείας από τα νοικοκυριά, τα οποία το 2016 πλήρωσαν από το υστέρημά τους για υπηρεσίες υγείας 5,057 δισ. ευρώ. Σύμφωνα με τα στοιχεία του υπουργείου Υγείας, πέρυσι από τους 2.162.000 ανασφάλιστους στη χώρα μας, οι 840.000 έκαναν δωρεάν χρήση υπηρεσιών του δημόσιου συστήματος υγείας. Συνταγογραφήθηκαν σε ανασφάλιστους φάρμακα αξίας 165 εκατ. ευρώ και εργαστηριακές εξετάσεις αξίας 56 εκατ. ευρώ, ενώ τους παρασχέθηκαν ιατρικές υπηρεσίες αξίας 185 εκατ. ευρώ.
Μικρή μεν αλλά σταθερή αύξηση καταγράφεται στα χρόνια της κρίσης στο ποσοστό των ατόμων με χρόνια προβλήματα υγείας. Το 2016, το ποσοστό αυτό ανέρχεται στο 24%, έναντι 23,2% το 2011 και 22,1% το 2008. Πιο ανησυχητική είναι, ωστόσο, η εξέλιξη της βρεφικής θνησιμότητας, η οποία, όπως σημειώνει ο κ. Κυριόπουλος, αποτελεί έναν δείκτη κοινωνικής και οικονομικής ανάπτυξης μιας χώρας. Από το 2012 καταγράφεται συνεχής αύξηση της βρεφικής θνησιμότητας από 2,90 τοις χιλίοις στο 4,20 τοις χιλίοις. Την τελευταία δεκαετία, η βρεφική θνησιμότητα ήταν στο χαμηλότερο σημείο το 2008 με 2,70 τοις χιλίοις. Πάνω από 4 τοις χιλίοις καταγράφηκε μόνο τα έτη 2015 και 2016. Το 2015 για πρώτη φορά καταγράφεται σαφής μείωση του προσδόκιμου επιβίωσης κατά τη γέννηση στη χώρα μας, τόσο στους άνδρες όσο και στις γυναίκες. Το 2015, σύμφωνα με τα στοιχεία της ΕΛΣΤΑΤ, μειώθηκε σε σχέση με το 2014 το προσδόκιμο επιβίωσης από τα 78,8 έτη στα 78,5 έτη στους άνδρες και από τα 84,1 έτη στα 83,7 έτη στις γυναίκες, ενώ στο σύνολο του πληθυσμού μειώθηκε από 81,5 έτη σε 81,1 έτη.
Το προσδόκιμο επιβίωσης
«Πίσω από την αύξηση της βρεφικής θνησιμότητας, συνήθως κρύβεται μείωση των επισκέψεων των εγκύων σε γυναικολόγο πριν από τον τοκετό. Και ενώ έως πρόσφατα είχαμε μια επιβράδυνση του ρυθμού αύξησης του προσδόκιμου επιβίωσης, τώρα και μάλιστα εν καιρώ ειρήνης, βλέπουμε υποχώρηση αυτού του δείκτη», σημειώνει ο κ. Κυριόπουλος.
Σχολιάζοντας συνολικά την επιδείνωση των δεικτών υγείας του ελληνικού πληθυσμού, ο καθηγητής τονίζει πως «το ερώτημα είναι εάν πρόκειται για ΣΥΡΙΖΑ effect, δηλαδή δεν ελήφθησαν εγκαίρως μέτρα για να προλάβουν αυτή την εξέλιξη, εάν πρόκειται για τη σωρευτική επίδραση της κρίσης από το 2008 έως σήμερα, ή ο συνδυασμός και των δύο».
Και συνεχίζει, «ο ελληνικός πληθυσμός βρίσκεται πάνω στη βόμβα της παχυσαρκίας, της έλλειψης φυσικής άσκησης και του καπνίσματος, τα οποία ευθύνονται για το 75-80% της νοσηρότητας. Σε αυτούς τους παράγοντες έχουν προστεθεί εν μέσω κρίσης και το στρες, η ανεργία, τα χρέη και ο δανεισμός και τα οποία αποδεδειγμένα προκαλούν επιβάρυνση σε καρδιαγγειακά και άλλα χρόνια νοσήματα. Επειδή οι οικονομικοί πόροι είναι περιορισμένοι, η μόνη αντίδραση σε αυτήν την κατάσταση μπορεί να είναι η εφαρμογή μέτρων δημόσιας υγείας και μια σωστά οργανωμένη Πρωτοβάθμια Φροντίδα Υγείας, με κατάλληλα εκπαιδευμένους γιατρούς για να διαχειριστούν τις σύγχρονες απειλές. Με λίγα λόγια, χρειάζεται μια ισορροπία ανάμεσα στο cure (θεραπεία) και στο care (φροντίδα) με λίγο περισσότερη έμφαση στο δεύτερο. Και σήμερα ο γιατρός δεν έχει εκπαιδευθεί στην παροχή φροντίδας αλλά σε μια πιο τεχνολογική προσέγγιση της ασθένειας».
Τελευταίοι σε δαπάνες για πρόληψη
Ουραγός στις δαπάνες για δράσεις πρόληψης και προαγωγής της υγείας είναι η χώρα μας. Σύμφωνα με σχετικό έγγραφο εργασίας που δημοσιοποίησε ο ΟΟΣΑ, η Ελλάδα είναι η χώρα που επένδυσε μόλις το 1,3% των δαπανών υγείας σε δράσεις πρόληψης (30 δολάρια ετησίως κατά κεφαλήν δαπάνη), ποσοστό που είναι το χαμηλότερο μεταξύ των χωρών-μελών του ΟΟΣΑ. Εξίσου χαμηλά –κάτω από το 2%– βρίσκονται το Βέλγιο και η Πορτογαλία, ενώ στον αντίποδα είναι ο Καναδάς (6,2%), –όπου η ετήσια κατά κεφαλήν δαπάνη για την πρόληψη αγγίζει τα 300 δολάρια–, το Ηνωμένο Βασίλειο (5,2%) και η Ιταλία (4,1%). Κατά μέσον όρο, οι χώρες-μέλη του ΟΟΣΑ επενδύουν το 2,8% των δαπανών υγείας (130 δολάρια ετήσια κατά κεφαλήν δαπάνη) για δράσεις πρόληψης και προαγωγής υγείας –εκ των οποίων η πλειονότητα αφορά σε προγράμματα παρακολούθησης της κατάστασης της υγείας, όπως τσεκ απ και οδοντιατρικές εξετάσεις– ποσοστό πολύ χαμηλό με δεδομένο ότι οι δράσεις αυτές μπορούν να βελτιώσουν το επίπεδο υγείας του πληθυσμού με σχετικά χαμηλό κόστος. Αξίζει να σημειωθεί ότι στην Ελλάδα από το μικρό ποσό που δαπανάται για δράσεις πρόληψης και προαγωγής υγείας, περίπου το 40% κατευθύνεται για τη διενέργεια επιδημιολογικών μελετών...
medispin
ΜΟΙΡΑΣΤΕΙΤΕ
ΔΕΙΤΕ ΑΚΟΜΑ
ΠΡΟΗΓΟΥΜΕΝΟ ΑΡΘΡΟ
Ανακοίνωση Ένωσης Παθολόγων για την οργάνωση του συστήματος ΠΦΥ
ΕΠΟΜΕΝΟ ΑΡΘΡΟ
Φρούτα και λαχανικά που καταναλώνουμε τον απρίλιο
ΣΧΟΛΙΑΣΤΕ







![Survivor: Ξέσπασε ο Κρητικός στον Χάρο! «Μην μου ξαναμιλήσεις όταν παίζω!» [video]](https://images.newsnowgreece.com/113/1130371/Survivor-xespase-o-kritikos-ston-xaro-min-mou-xanamiliseis-otan-paizo-video-1-124x78.jpg)





